Гипогонадизм — серьезное заболевание, оказывающее негативное воздействие на физическое и психологическое состояние человека. Его симптомы включают нарушение менструального цикла, бесплодие, проблемы с сердцем и кровеносными сосудами, а также раннюю менопаузу до 40 лет.
Медики выделяют два вида гипогонадизма — первичный и вторичный.
Первичный гипогонадизм — чаще всего это результат генетических отклонений, переданных от родителей или возникших во время эмбрионального развития.
Вторичный гипогонадизм — результат нарушений в работе гипоталамуса или гипофиза.
Гипоталамус — маленький участок мозга, который контролирует множество процессов в организме: регулирует теплообмен, управляет режимом сна и бодрствования, контролирует чувства жажды и голода. Кроме того, гипоталамус вырабатывает специальный гормон — гонадотропин-рилизинг-гормон (ГнРГ).
Гипофиз — это небольшая круглая железа, которая находится в основании головного мозга и отвечает за синтез гормонов, регулирующих женскую репродуктивную систему, таких как лютеинизирующий гормон (ЛГ) и фолликулостимулирующий гормон (ФСГ).
Гипофиз и гипоталамус контролируют выработку женских половых гормонов — эстрогенов.
И гипоталамус, и гипофиз тесно связаны с яичниками. Так, гипоталамус вырабатывает ГнРГ, что в свою очередь стимулирует гипофиз к выработке гормонов ЛГ и ФСГ, которые влияют на производство эстрогенов яичниками.
В случае вторичного гипогонадизма функционирование гипофиза или гипоталамуса нарушено, из-за чего яичники не получают сигналов для синтеза необходимого количества эстрогенов.
Причины возникновения гипогонадизма
Причины возникновения заболевания могут быть условно разделены на две большие группы в зависимости от того, когда проявился гипогонадизм — еще на этапе развития эмбриона или уже после рождения, в детском, подростковом или взрослом возрасте.
Основные факторы врожденного гипогонадизма:
- Синдром Шерешевского — Тёрнера — генетическое заболевание, при котором у девочки отсутствует один из X-хромосом или его часть, что может привести к проблемам с репродуктивным здоровьем;
- Синдром Свайера — редкое генетическое заболевание, при котором у человека мужской генетический набор, но внешне он выглядит как женщина;
- XX-дисгенезия — состояние, при котором у человека женский генетический набор, он выглядит как женщина, но не имеет яичников;
- Синдром резистентных яичников — патология, при которой яичники не реагируют на гормоны ЛГ и ФСГ и не производят эстрогены в ответ на их воздействие;
- Галактоземия — врожденное нарушение метаболизма, при котором накапливается галактоза в организме;
- Синдром Нунан — генетическое заболевание, похожее на синдром Шерешевского — Тёрнера, но встречающееся у обоих полов;
- Синдром Кальмана — наследственное заболевание, проявляющееся задержкой полового развития и нарушением обоняния;
- Синдром Прадера — Вилли — редкое генетическое заболевание, вызванное хромосомной мутацией, с характерными симптомами, такими как ожирение и умственная отсталость;
- Врожденные опухоли гипоталамуса и гипофиза.
Основные причины возникновения гипогонадизма:
- инфекции и травмы яичников;
- прошлые операции на яичниках;
- некоторые автоиммунные заболевания (например, автоиммунный оофорит — болезнь, при которой иммунная система атакует и разрушает ткани яичников);
- синдром истощения яичников — прекращение функции яичников у женщин до 40 лет;
- инфекции и опухоли гипоталамуса и гипофиза;
- гиперпролактинемия — увеличенное содержание гормона пролактина в крови;
- гиперандрогения — высокий уровень мужских половых гормонов;
- прием лекарств, которые подавляют выработку эстрогенов;
- лучевая и химиотерапия;
- тяжелые хронические заболевания сердца, ЖКТ, печени, почек, легких.
Виды гипогонадизма
В сфере медицины принято выделять первичный и вторичный гипогонадизм.
Первичный возникает из-за генетических аномалий, унаследованных от родителей или возникших на этапе эмбрионального развития. Вторичный же связан с нарушениями работы гипофиза или гипоталамуса — участков головного мозга, контролирующих выработку женских половых гормонов.
Кроме того, в зависимости от причин болезни различают врожденный и приобретенный гипогонадизм.
Еще одна классификация основана на уровне эстрогенов в крови. По этой классификации выделяются три типа женского гипогонадизма — гипогонадотропный, гипергонадотропный и нормогонадотропный.
При гипогонадотропном гипогонадизме в организме женщины наблюдается недостаточный уровень гормонов гипофиза, гипоталамуса и яичников (ГнРГ, ЛГ, ФСГ), из-за чего снижается синтез эстрогенов.
При гипергонадотропном гипогонадизме уровень гормонов ГнРГ, ЛГ и ФСГ превышает норму.
При нормогонадотропном гипогонадизме концентрация гормонов остается на должном уровне, но яичники функционируют неадекватно.
У женщин с любым типом гипогонадизма возникает бесплодие.
Признаки гипогонадизма
Симптомы гипогонадизма можно разделить на две категории: те, что появились до начала полового созревания (пубертата), и те, которые возникли после него.
Основные симптомы гипогонадизма, возникшие до начала пубертата:
- У девушек 16 лет и старше отсутствует менструация;
- В течение 3 лет после проявления вторичных половых признаков также не наблюдается месячных;
- Если отсутствуют вторичные половые признаки (недоразвитие молочных желез, отсутствие волос на лобке);
- Отсутствует обоняние (в случае синдрома Кальмана).
Основные признаки гипогонадизма, начавшегося после начала полового созревания:
- Нерегулярный месячный цикл;
- Вторичная аменорея — отсутствие менструации после периода регулярности или периодических месячных;
- Уменьшение размеров молочных желез;
- Бесплодие;
- Симптомы менопаузы: приливы, удушье, ночное потоотделение, учащенное сердцебиение, беспричинная раздражительность, сонливость.
Осложнения гипогонадизма
Если не проводить лечение, симптомы гипогонадизма усиливаются и со временем становятся более яркими. Болезнь может также оказать влияние на другие органы и системы.
Наиболее частые осложнения у женщин при гипогонадизме:
- гиперплазия эндометрия — патологическое увеличение внутренней слизистой оболочки матки;
- рак эндометрия — злокачественная опухоль, которая развивается из клеток слизистой оболочки матки;
- остеопороз — уменьшение плотности и прочности костей;
- снижение либидо;
- предиабет и сахарный диабет;
- артериальная гипертензия;
- жировой гепатоз — заболевание, при котором в клетках печени накапливается слишком много жира;
- атеросклероз — хроническое заболевание, при котором на стенках сосудов образуются холестериновые бляшки;
- ишемическая болезнь сердца (ИБС) — острое или хроническое заболевание, вызванное недостаточным кровоснабжением сердца;
- инфаркт миокарда — опасное заболевание, которое развивается при нарушении кровоснабжения сердечной мышцы;
- ишемический инсульт — нарушение мозгового кровообращения, вызванное закупоркой кровеносного сосуда и недостаточным кровоснабжением тканей.
Острое нарушение кровообращения в результате гипогонадизма — это серьезное осложнение, требующее немедленной медицинской помощи и госпитализации
Какому специалисту обратиться при подозрении на гипогонадизм
Диагностику и лечение гипогонадизма у женщин проводят эндокринологи и гинекологи.
На приеме врач проводит осмотр и опрос пациентки. Если ей еще не исполнилось 15 лет, то консультация специалиста будет проходить при наличии хотя бы одного из родителей.
Вопросы, которые может задать врач:
- когда наступило время полового созревания у близких родственников;
- есть ли в семье случаи бесплодия;
- какие древние болезни присутствуют у пациентки (артериальная гипертензия, сахарный диабет, остеопороз характерны для некоторых типов гипогонадизма);
- бывают ли головные боли, нарушения зрения, тошнота (такие симптомы могут указывать на нарушения в работе гипоталамуса и гипофиза);
- когда и в какой последовательности у пациентки появились вторичные половые признаки;
- регулярен ли менструальный цикл.
Затем специалист переходит к осмотру. Как правило, у девочек, ещё не достигших периода полового созревания, внешних признаков гипогонадизма нет. У девушек и женщин, уже прошедших пубертат, могут быть недоразвиты молочные железы, отсутствует оволосение на лобке, нет менструаций. Наружные и внутренние половые органы часто недоразвиты.
Для уточнения диагноза медицинский специалист может назначить женщине испытания в лаборатории и инструментальные исследования.
Лабораторное обследование
Анализы крови на ФСГ, ЛГ и эстрогены помогут выявить гипогонадизм и определить его тип. При первичном гипогонадизме уровень ЛГ и ФСГ будет выше нормы, а уровень эстрогенов будет снижен. При вторичном гипогонадизме концентрация всех трех гормонов будет низкой.
Анализы на тиреотропный гормон (ТТГ), пролактин, адренокортикотропный гормон (АКТГ) и кортизол помогут различить гипогонадизм от других заболеваний, которые также приводят к бесплодию.
Дополнительным методом специалист может быть направление пациентки на анализ гормонов щитовидной железы, уровень глюкозы и инсулина. Эти показатели помогают выявить эндокринные заболевания, такие как сахарный диабет. Они могут влиять на уровень половых гормонов и способствовать отложению жира мужского типа.
Ещё одним способом диагностики является кариотипирование, которое представляет из себя анализ хромосомного набора женщины.
В случае врожденного гипогонадизма, набор хромосом будет зависеть от того, какое заболевание девочка унаследовала от своих родителей. Так, при синдроме Шерешевского—Тёрнера кариотип может иметь следующий вид: 45,X0 (вместо 46,XX).
Инструментальные методы диагностики
Если у пациентки возникает подозрение на гипогонадизм, врач может назначить ряд инструментальных обследований для оценки работы репродуктивной системы. Одним из таких исследований является ультразвуковое исследование органов малого таза.
Магнитно-резонансная томография (МРТ) головного мозга поможет выявить нарушения работы гипоталамуса и гипофиза.
МРТ — эффективный метод диагностики, позволяющий получить детальные изображения головного мозга.
Для женщин, достигших половой зрелости, и взрослых женщин проводится денситометрия. Это исследование позволяет оценить плотность костной ткани и выявить остеопороз.
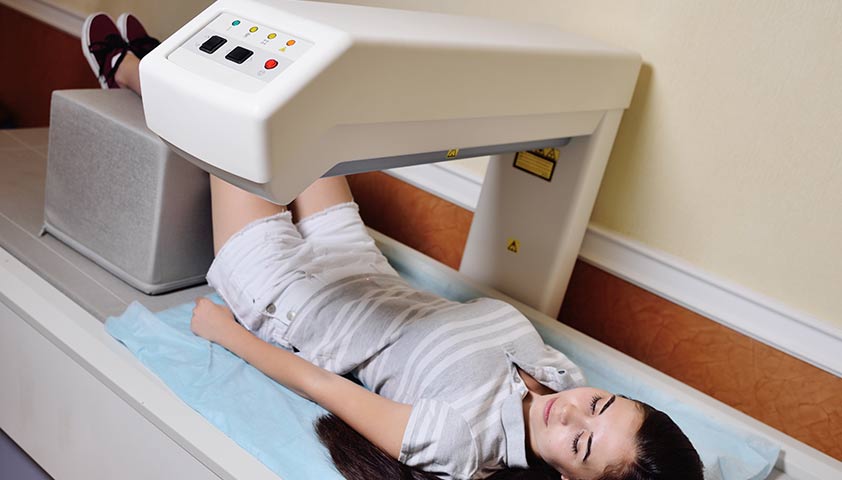
Денситометрия — метод оценки минеральной плотности костей.
Лечение гипогонадизма у женщин
Способы лечения гипогонадизма варьируются в зависимости от типа заболевания.
Если причиной болезни являются генетические мутации, которые привели к наличию у пациентки мужской Y-хромосомы или ее фрагмента, то обычно производится удаление яичников, чтобы избежать риска развития рака. После проведения овариэктомии (удаления яичников) необходимо провести заместительную гормональную терапию (ЗГТ).
Если результаты лабораторных и инструментальных исследований показали наличие опухоли гипофиза или гипоталамуса, может потребоваться операция, а затем — ЗГТ.
Прогноз для женщин с гипогонадизмом
В общем, прогноз при гипогонадизме благоприятный: это заболевание не является угрозой для жизни. Тем не менее, оно может повлиять на возможность зачатия у женщины.
Восстановление репродуктивной функции при первичном гипогонадизме представляет собой сложную задачу. Достижение беременности возможно только при использовании донорской яйцеклетки.
У женщин с вторичным гипогонадизмом есть возможность зачать и выносить ребенка во время заместительной гормональной терапии, однако вероятность спонтанной беременности невысока.
Стратегии профилактики женского гипогонадизма
Основные меры профилактики приобретенных форм гипогонадизма включают физическую и сексуальную активность, прогулки на свежем воздухе, достаточный прием витамина D, контроль массы тела, уровня сахара и холестерина в крови.
Источники
- Аменорея и олигоменорея: клинические рекомендации / Минздрав РФ. 2021.
- Гипогонадизм у детей и подростков: клинические рекомендации / Минздрав РФ. 2016.
- Женское бесплодие: клинические рекомендации / Минздрав РФ. 2021.
- Richards J. S., Pangas S. A. The ovary: basic biology and clinical implications // J Clin Invest. 2010. Vol. 120. №4. Р. 963–972. doi:10.1172/JCI41350
Видео по теме:
Вопрос-ответ:
Что такое гипогонадизм у женщин?
Гипогонадизм у женщин — это состояние, при котором яичники не производят достаточное количество половых гормонов, таких как эстрогены и прогестерон. Это может привести к различным симптомам и нарушениям менструального цикла.
Какие причины могут привести к развитию гипогонадизма у женщин?
Гипогонадизм у женщин может быть вызван различными факторами, включая генетические аномалии, автоиммунные заболевания, хирургическое удаление яичников, химиотерапию, радиотерапию, синдром поликистозных яичников и другие медицинские состояния.
Какие симптомы могут сигнализировать о наличии гипогонадизма у женщины?
Среди основных признаков гипогонадизма у женщин могут быть нерегулярные или отсутствующие менструации, болезненные или избыточные менструации, головные боли, уменьшение размеров груди, потеря интереса к сексуальной активности, нарушения сна и другие.
Как диагностируется гипогонадизм у женщин и какие методы лечения существуют?
Для диагностики гипогонадизма у женщин проводятся различные анализы крови на уровень гормонов, ультразвуковое исследование яичников, а также другие медицинские процедуры. Лечение гипогонадизма может варьироваться в зависимости от причины, но может включать гормональную терапию, лечение основного заболевания, хирургическое вмешательство и другие методы.