Диабетическая патология (СД) — группа заболеваний, связанных с нарушением обмена веществ. У пациентов с сахарным диабетом нарушается усвоение углеводов, что приводит к значительному увеличению уровня глюкозы (сахара) в крови.
Диабетическая стопа (синдром диабетической стопы, СДС, диабет-стопа) — одно из наиболее распространенных осложнений сахарного диабета, встречающееся примерно у каждого пятого пациента с данным диагнозом.
Примерно 90% случаев диабетической стопы связаны с сахарным диабетом второго типа.
При диабетической стопе нарушается кровоток в сосудах. На коже, подкожной ткани, мышцах ног появляются язвы. На запущенной стадии болезни на стопах образуются трофические (плохо заживающие) язвы и гнойно-некротические раны, которые могут привести к гангрене и, соответственно, к ампутации конечности.
Обычно диабетическая стопа возникает через около 15–20 лет после начала сахарного диабета. Большинство пациентов с этим осложнением — люди в возрасте старше 60 лет, у которых имеются сопутствующие хронические заболевания: атеросклероз, ишемическая болезнь сердца, артериальная гипертензия, ретинопатия (нарушение кровоснабжения сетчатки глаза), нефропатия (нарушение работы почек, вызванное сахарным диабетом).
Причины возникновения диабетической стопы
Основной причиной развития диабетической стопы является сахарный диабет.
Развитие сосудистых осложнений при сахарном диабете обусловлено длительным нарушением уровня глюкозы в крови. Это приводит к сужению и повреждению кровеносных сосудов, а также к поражению периферических нервов — нервов, соединяющих центральную нервную систему с органами и тканями тела, контролирующих ощущения и движения, а также передающих информацию в мозг. При этом возможно присоединение инфекции.
Ангиопатия — это нарушение проходимости кровеносных сосудов. При сахарном диабете в сосудах образуются атеросклеротические бляшки, которые суживают кровоток и в некоторых случаях могут полностью его перекрыть. В результате этого обостряется кровоснабжение тканей, возникает кислородное голодание и развивается ишемия.
Первые признаки ангиопатии обычно проявляются в капиллярах, которые являются самыми мелкими сосудами в организме. Именно поэтому язвы сначала возникают на кончиках пальцев ног, на стопах, а затем распространяются по голени и достигают бедер.
Нейропатия связана с поражением периферических нервов из-за их недостаточного кровоснабжения. В результате нейропатии чувствительность в ногах снижается, поэтому даже при получении травм (ушибы, порезы, трещины, потертости) человек редко испытывает боль и просто не обращает на них внимания.
Со временем в рану обязательно попадают различные болезнетворные микроорганизмы, которые начинают активно размножаться. Бактериальная инфекция приводит к тому, что даже незначительные раны на стопе могут превратиться в глубокие язвы.
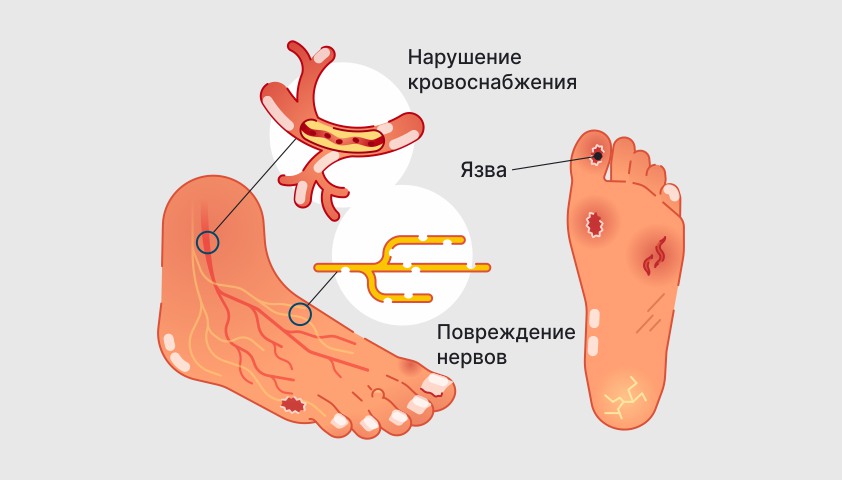
Некорректный кровоток и повреждение нервов, осложненные бактериальной инфекцией, способствуют развитию диабетической стопы
Факторы, увеличивающие риск диабетической стопы
Помимо основной причины развития диабетической стопы, существуют другие факторы, которые повышают вероятность возникновения этого синдрома.
Факторы риска развития диабетической стопы:
- неподходящая обувь — слишком тесная, не соответствующая по размеру, с дефектами в стельке и подошве, не подходящая к времени года;
- избыточный вес, который создает дополнительную нагрузку на суставы стопы;
- мелкие травмы (порезы, уколы, царапины);
- мозоли, вросшие ногти;
- грибок на ногах.

Риск появления СДС значительно увеличивается даже при незначительных травмах стопы
В группе риска для СДС находятся люди с ослабленным зрением, пожилые и те, кто злоупотребляет алкоголем. У этих групп людей повышен риск получения травмы стопы и незамеченных повреждений.
Классификация и степени развития диабетической стопы
Одним из наиболее широко распространенных подходов к классификации СДС является система, разработанная группой исследователей, изучающих диабетическую стопу (Diabetic Foot Study Group). Этот международный коллектив включает врачей-эндокринологов, диабетологов, ортопедов, сосудистых хирургов и специалистов других областей, занимающихся проблемами лечения диабетической стопы. Одобренный Консенсусом по диабетической стопе в 2015 году, этот метод учитывает основные причины повреждения тканей.
Типы клинических проявлений СДС:
- нейропатическая — характеризуется повреждением периферических нервов;
- исхемическая — вызвана поражением сосудов;
- нейроишемическая — смешанная форма, сочетающая повреждения нервов и сосудов.
Классификация по Вагнеру
Классификация, разработанная доктором Ричардом Вагнером, появилась ещё в 1970 году. Это более полувека назад, однако её актуальность остаётся неизменной и по сей день. Основа классификации заключается в степени повреждения тканей стопы.
Этапы развития диабетической стопы согласно классификации Вагнера:
- 0-я стадия — деформация стопы, появление мозолей и участков утолщённой кожи;
- 1-я стадия — образование язв на коже стопы;
- 2-я стадия — углубление язв, вовлечение сухожилий стоп в патологический процесс;
- 3-я стадия — развитие абсцедирования и остеомиелита;
- 4-я стадия — развитие гангрены пальцев на ногах;
- 5-я стадия — развитие гангрены стопы и голеней.
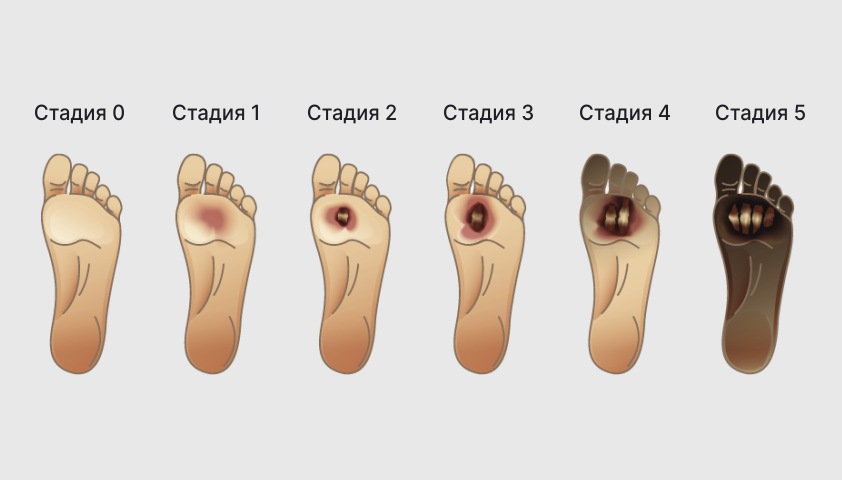
Этапы развития диабетической стопы в соответствии с классификацией Вагнера
Классификация I Международного симпозиума по диабетической стопе
В 1991 году на I Международном симпозиуме по диабетической стопе была представлена система классификации, включающая три основных вида СДС.
Формы СДС в соответствии с классификацией I Международного симпозиума по диабетической стопе:
- нейропатическая инфицированная стопа (снижена чувствительность в стопах, отсутствует боль, сохранена пульсация на артериях стоп);
- ишемическая гангренозная стопа (сохранена чувствительность в стопах, присутствует интенсивная боль, снижена пульсация на артериях стоп);
- смешанная — нейроишемическая.
Классификация Техасского университета
В 1996 году была разработана классификация Техасского университета, основанная на оценке язв с учетом их инфицирования и риска ампутации конечности.
Классификация Техасского университета:
- 0-я стадия — истончение кожи на ногах;
- 1-я стадия — язва мягких тканей (кости и сухожилия не задеты);
- 2-я стадия — язва захватила капсулу сустава или сухожилия;
- 3-я стадия — язва захватила суставы и кости.
Все стадии, начиная с 0-й, имеют четыре степени тяжести: A, B (с признаками инфицирования раны), C (с признаками нарушения кровоснабжения конечности) и D (с признаками инфицирования и нарушения кровоснабжения).
Например, 1A — это форма диабетической стопы, при которой язва затрагивает только мягкие ткани, но не распространяется на кости и сухожилия, а 3D — обозначает, что язва уже поразила суставы и кости, с наличием признаков нарушения кровообращения и инфицирования раны.
Классификация WIFI
Классификация WIFI учитывает три основные характеристики диабетической стопы, каждая из которых имеет четыре уровня тяжести: язва (W, wound), нарушение кровоснабжения (I, ischemia), инфекция стопы (FI, foot infection).
Каждой характеристике присваиваются баллы от 0 до 3 в зависимости от степени выраженности дефекта.
Язва (wound):
- Отсутствие язвы, лишь боль в ноге, даже в покое — 0;
- Поверхностная язва (до 10 см²) без гангрены — 1;
- Глубокая обширная язва (более 10 см²) с участием сухожилий, суставов, костей или гангреной как минимум трех пальцев стопы — 2;
- Глубокая язва, охватывающая всю толщину пятки и достигающая пяточной кости, обширная гангрена — 3.
Недостаток кровоснабжения (ишемия):
- Кровяное давление в пальцевых артериях более 60 мм рт.ст., в берцовых артериях более 100 мм рт.ст. — 0;
- Кровяное давление в пальцевых артериях 40-59 мм рт.ст., в берцовых артериях 70-100 мм рт.ст. — 1;
- Кровяное давление в пальцевых артериях 30-39 мм рт.ст., в берцовых артериях 50-70 мм рт.ст. — 2;
- Кровяное давление в пальцевых артериях менее 30 мм рт.ст., в берцовых артериях менее 50 мм рт.ст. — 3.
Опухоль стопы (foot Infection):
- отсутствие признаков инфекции или наличие только двух из перечисленных симптомов: локальный отек; краснота кожи в радиусе 2 см вокруг язвы; местное повышение температуры; умеренная боль поврежденных тканей; гнойное выделение из раны — 0;
- как минимум два симптома из вышеперечисленных — 1;
- признаки гнойного поражения кожи и подкожной жировой клетчатки (абсцесс, флегмона, остеомиелит) — 2;
- общая системная воспалительная реакция организма — 3.
Признаки диабетической стопы
Поражение нервов (диабетическая нейропатия) приводит к потере чувствительности в ногах. Вследствие этого человек может не заметить появление мозолей, порезов и язв. При этом при наличии бактериальной инфекции раны будут плохо заживать.
Со временем продолжительное воспаление, а также нарушение кровообращения в ногах приведут к некрозу тканей.
Признаки диабетической стопы:
- мозоли, раны на ногах;
- изменение цвета кожи;
- повышенная потливость стоп;
- красные прожилки, «кляксы» на коже;
- утолщение ногтевых пластин, изменение их формы и цвета;
- микоз стоп — грибок на ногах;
- боль, покалывание, жжение в стопах;
- выпадение волос на стопах и голенях;
- изменение температуры стоп и голеней (кожа становится слишком горячей или, наоборот, слишком холодной);
- хромота при ходьбе;
- долго не заживающие трофические язвы;
- деформация стоп;
- снижение чувствительности стоп.
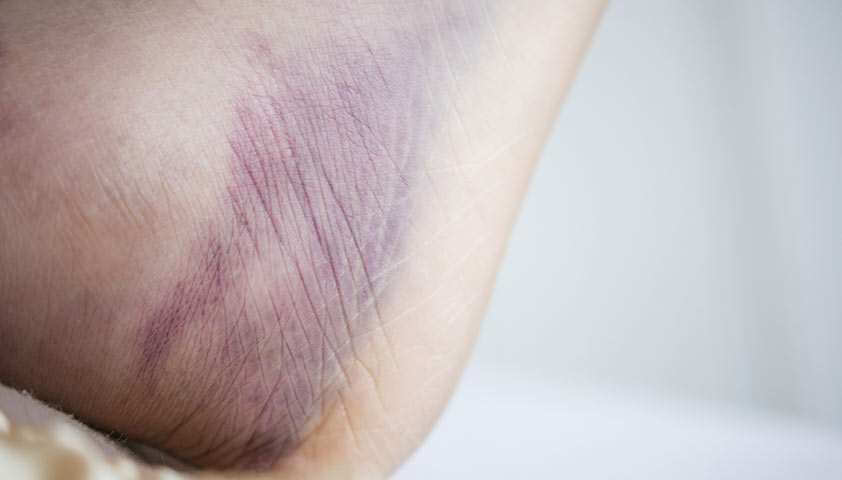
Изменение оттенка кожи на области стоп
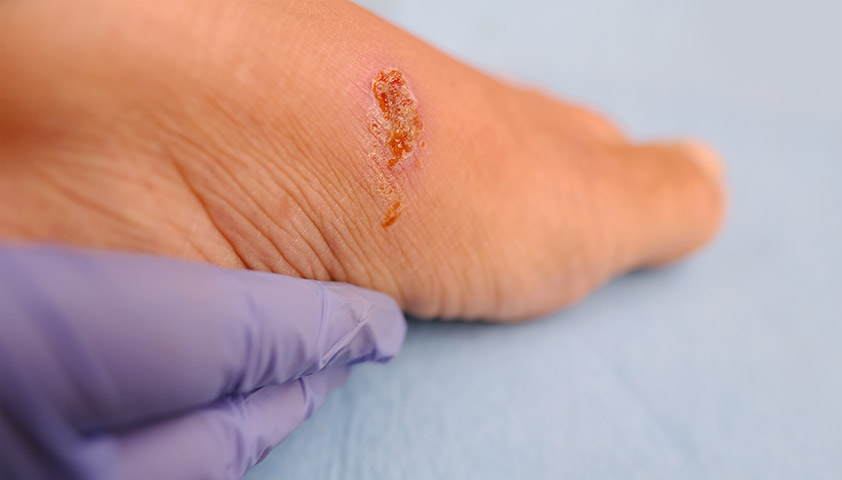
Нажмите, чтобы просмотреть.
Язва с трофическими изменениями
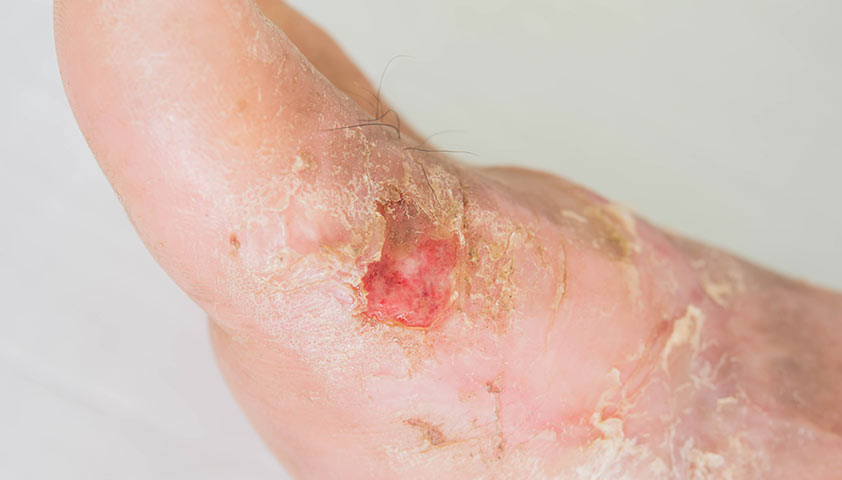
Нажмите, чтобы просмотреть.
Долго не заживающие раны на стопах



Осложнения диабетической стопы
В случае отсутствия своевременного лечения, возможные осложнения диабетической стопы могут привести к серьезным последствиям, включая необходимость ампутации конечности на уровне стопы, голени или бедра.
Потенциальные осложнения диабетической стопы:
- Остеомиелит — инфекционное поражение костной ткани и окружающих тканей;
- Абсцесс — запуск воспалительного процесса с образованием гнойной полости;
- Искривление стопы;
- Стопа Шарко (диабетическая остеоартропатия) — разрушение суставов и костей, прогрессирующее к инвалидности;
- Гангрена — отмирание тканей вследствие нарушения кровоснабжения.
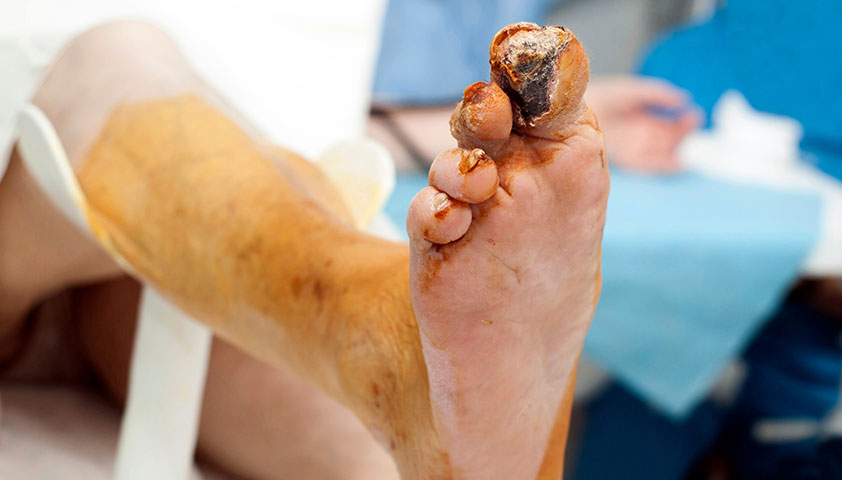
Нажмите, чтобы увидеть.
Гангрена — одно из самых опасных осложнений диабетической стопы
Какому специалисту обратиться при диабетической стопе
Если появятся признаки диабетической стопы, то необходимо как можно быстрее обратиться за помощью к эндокринологу или хирургу. При необходимости врачей также могут присоединиться сосудистый хирург, ортопед, дерматолог, невролог, подолог.
При посещении врача будет проведен сбор анамнеза — будет уточнено, как давно пациент страдает от сахарного диабета, какое лечение он проходит и насколько оно эффективно. Затем специалист приступит к осмотру стоп — оценит состояние кожи и ногтей, изучит видимые раневые дефекты, пальпаторно определит локальную температуру кожи на ногах.
Лабораторная диагностика
Оценить состояние углеводного и жирового обмена в организме помогут целевые анализы на гликированный гемоглобин, глюкозу натощак и после еды, а также изучение уровня общего холестерина и его составляющих.
Выявить возбудителя раневой инфекции позволяет бактериологическое исследование тканей раны. Для анализа рекомендуется брать образцы из разных участков, так как микрофлора может отличаться.
Инструментальная диагностика
Выявление поражения костных структур и выявление очагов разрушения костей возможно благодаря проведению рентгенографии. В некоторых случаях также назначаются МРТ (магнитно-резонансная томография) и МСКТ (мультиспиральная компьютерная томография).
Для изучения периферического артериального кровотока используется ультразвуковая доплерография, рентгеноконтрастная или магнитно-резонансная ангиография.
Терапия диабетической стопы
Лечение диабетической стопы проводится комплексно и охватывает несколько направлений одновременно.
Очень важно снять нагрузку с нижних конечностей. Для этого могут быть назначены разгрузочные повязки, специальная обувь для разгрузки или в некоторых случаях — костыли.
Также важно контролировать уровень глюкозы в крови. Избыток сахара приводит к активации бактерий в ране, что только усиливает воспалительные процессы.
Медикаментозное лечение
Комплексное лечение диабетической стопы включает применение нескольких групп лекарств. Результат зависит от тяжести заболевания. Так, при легком и среднем течении диабетической стопы состояние пациента после проведения терапии улучшается в 80-90% случаев, а при тяжелом течении — в 60-80% случаев.
Препараты, которые используют для лечения диабетической стопы:
- Гипогликемические средства: снижают уровень сахара в крови;
- Ангиопротекторы: улучшают микроциркуляцию крови в тканях;
- Антиагреганты: предотвращают образование тромбов;
- Антидепрессанты — помогают справиться с тревожными расстройствами и болевым синдромом;
- Противосудорожные препараты;
- Антибиотики: угнетают развитие патогенной микрофлоры;
- Препараты, улучшающие обмен веществ.
Хирургическое лечение
Если лечение лекарствами не приносит результатов или у пациента начали появляться осложнения из-за диабетической стопы, хирург может назначить операцию.
Показания для хирургического вмешательства при диабетической стопе:
- наличие глубоких гнойных язв на стопе;
- размягчение и потемнение пальцев и стоп;
- мучительные боли в стопе не только при ходьбе, но и в покое;
- неэффективность медикаментозного лечения.
Объем операции зависит от степени поражения конечности. Иногда есть возможность предотвратить развитие гангрены и при этом сохранить ногу. В таких ситуациях обычно проводятся сосудистые вмешательства, которые способствуют восстановлению кровообращения в области поражения, такие как шунтирование (трансплантация для создания обходного пути для крови), баллонная ангиопластика (расширение сосудов с помощью специального баллона) и симпатэктомия (удаление или блокирование нервных волокон, сужающих сосуды).
На запущенных этапах гангрены ампутация неизбежна.
Виды операций в зависимости от временных рамок:
- Экстренные — проводятся в течение 6 часов после поступления пациента в стационар;
- Срочные — в течение 24 часов;
- Отсроченные — в течение 2-14 дней.
Разновидности операций в зависимости от объема хирургического вмешательства:
- ампутация пальцев ног,
- ампутация стопы,
- ампутация голени,
- ампутация на уровне бедра.
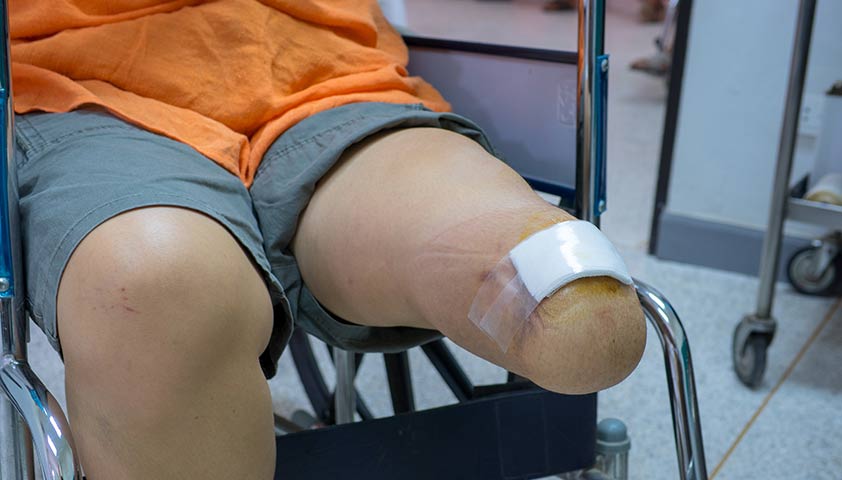
Нажмите, чтобы увидеть.
Процедуру ампутации голени выполняют при диабетическом синдроме запущенной стопы.
Физиотерапевтическое оздоровление
Физиотерапевтические методы реставрации дико применяют на стадии после проведенной операции. Такие методы способствуют улучшению обмена веществ, снижению уровня глюкозы в крови, нормализации кровообращения и устранению боли в конечности.
Основные методы физиотерапевтического лечения при стопе из-за диабета:
- магнитотерапия — воздействие магнитным полем статического или переменного типа;
- терапия УВЧ (ультравысокочастотная) — использование высокочастотных и ультравысокочастотных токов;
- терапия теплом — умеренное воздействие тепла на организм;
- терапия СМТ — использование синусоидально модулированных токов;
- светотерапия — применение ультрафиолетовых и инфракрасных лучей для лечения;
- фонофорез — введение лекарственных средств через кожу с использованием ультразвука.
Обработка ран при диабетической стопе
Лечение раны позволяет избавиться от мертвых тканей и посторонних частиц. Чаще всего для этого используют антисептические растворы.
Шаги при обработке раны на 1–2-й стадии диабетической стопы:
- Для начала следует провести обработку раны специальным антисептическим раствором, например мирамистином или хлоргексидином;
- Затем необходимо наложить на рану влажную абсорбирующую повязку или марлевую салфетку, предварительно смоченную водным раствором йода или мазью на водной основе;
- Далее накладываем фиксирующую повязку сверху.
Шаги для обработки диабетической стопы во 2-й стадии (рана заражена):
- Сначала обработать рану антисептическим раствором, например мирамистином или хлоргексидином;
- Затем нанести гель для удаления некротических участков на пораженные ткани;
- Накрыть пораженные участки адгезивной или полиуретановой повязкой (через 1-2 дня ее нужно будет сменить);
- При наличии воспаления на стопе следует накладывать абсорбирующую повязку с антисептиком.
Шаги для обработки диабетической стопы в 3-й стадии:
- Альтернатива 1 (в ране присутствуют некротические ткани, но из раны нет обильного отделения): необходимо растворить некроз с использованием гелей, затем наложить полиуретановую повязку. Через несколько дней следует снять повязку вместе с отмершими тканями и применить антисептическую повязку;
- Альтернатива 2 (нет некроза, но из раны есть обильное отделение): рекомендуется накладывать губчатую абсорбирующую повязку, а сверху использовать полиуретановую или адгезивную повязку.
Шаги при обработке диабетической стопы 4-й стадии:
- Произвести обработку раны физиологическим раствором (0,9% раствор хлорида натрия);
- Удалить погибшие ткани;
- Наложить губчатую повязку;
- Поставить антисептическую повязку, а при отделении гноя из раны также добавить абсорбирующую повязку.
Прогноз для диабетической стопы
При своевременном посещении врача и начале лечения вероятность сохранения конечности составляет 85%. Если развилась гангрена, то шансы на летальный исход до или после ампутации ноги высоки.
Факторы, негативно влияющие на прогноз диабетической стопы:
- системная генерализованная инфекция;
- тяжелые нарушения кровообращения в конечности;
- гангрена;
- остеомиелит — инфекционно-воспалительное поражение костной ткани, костного мозга, надкостницы и окружающих мягких тканей;
- отсутствие хирургической помощи;
- распространение инфекции на голени, бедра и выше.
Меры профилактики синдрома диабетической стопы
Для предотвращения диабетической стопы необходимо контролировать уровень сахара в крови и регулярно осматривать ноги на наличие ран и порезов.
Советы для предотвращения диабетической стопы:
- Проводить ежедневный осмотр нижних конечностей, включая межпальцевые участки;
- Правильно ухаживать за стопами: регулярно мыть, использовать увлажняющий крем с антисептическими компонентами;
- Носить носки из натуральных материалов;
- Избегать тесной и неудобной обуви;
- Не перегревать и не переохлаждать ноги;
- Избегать применения антимозольных пластырей;
- Контролировать уровень сахара в крови;
- Соблюдать диету, ограничивая потребление простых углеводов;
- Отказаться от вредных привычек, таких как курение и употребление спиртных напитков;
- Не ходить босиком по лесу, пляжу или городу;
- Поддерживать ежедневную физическую активность;
- Выбирать обувь без грубых швов, с липучками или шнурками, чтобы регулировать натяжение на ногу;
- При ранах, язвах или порезах на стопе немедленно обращаться к врачу.
Источники
- Юрков А.В. Проблема диабетической стопы // Журнал Медицинская сестра. 2017. Выпуск 6. Страницы 24–245.
- Осина С.Н. Осложнения диабета: синдром диабетической стопы // Журнал БМИК. 2013. Выпуск 3. Страница 793.
- Клинические рекомендации по синдрому диабетической стопы : разработаны Российской ассоциацией эндокринологов и Московской ассоциацией хирургов. 2015.
Видео по теме:
Вопрос-ответ:
Чем характеризуется диабетическая стопа?
Диабетическая стопа — это осложнение диабета, которое характеризуется повреждением нервов и кровеносных сосудов ног, что может привести к язвам, инфекциям и в итоге к ампутации конечности.
Каковы симптомы диабетической стопы?
Симптомы диабетической стопы включают в себя отечность, красноту, болевые ощущения, язвы, некроз тканей, ослабление пульсации на стопе и изменение формы стопы.
Какие факторы способствуют развитию диабетической стопы?
К факторам, способствующим развитию диабетической стопы, относятся сахарный диабет, повышенный уровень глюкозы в крови, повреждение нервов и сосудов, инфекции, изменения в коже и ногтях.
Как предотвратить развитие диабетической стопы?
Для предотвращения развития диабетической стопы необходимо тщательно ухаживать за ногами, поддерживать нормальный уровень сахара в крови, контролировать артериальное давление и холестерин, избегать травм и инфекций.
Каковы методы лечения диабетической стопы?
Методы лечения диабетической стопы включают использование антибиотиков для лечения инфекций, хирургическое вмешательство для удаления некротических тканей, меры по улучшению кровоснабжения и контроль уровня сахара в крови.
Что такое диабетическая стопа?
Диабетическая стопа — это осложнение диабета, которое характеризуется повреждением нервов и сосудов в ногах. Это приводит к ухудшению кровообращения, снижению чувствительности, возникновению язв и инфекций.